Une adénopathie est un ganglion hypertrophié.
Un ganglion mesure normalement moins de 1 cm ; une adénopathie mesure classiquement au moins 2 cm.
Les ganglions lymphatiques sont des formations lymphoïdes présentes sur les trajets lymphatiques.
Leur fonction est de détruire les pathogènes (phagocytose) et de permettre les réponses immunitaires spécifiques.
La lymphe arrive dans le ganglion par un lymphatique afférent, s’écoule par un réseau de sinus lymphatique, puis quitte le ganglion par un lymphatique efférent.
Les ganglions sont également vascularisés (artère et veine).
La structure ganglionnaire comporte de la superficie vers le hile une capsule, un cortex superficiel, un cortex profond et une médullaire.
Dans le cortex superficiel, les lymphocytes sont organisés en follicules. Les follicules primaires sont constitués de lymphocytes non stimulés, tandis que les follicules secondaires contiennent des centres germinatifs, apparus après stimulation antigénique. Ces centres germinatifs sont le site de différenciation secondaire des lymphocytes B (cellules présentatrices d’antigène : cellules dendritiques folliculaires).
Le cortex profond correspond au site d’induction de la réponse cellulaire T (cellules présentatrices d’antigène : cellules interdigitées).
La médullaire contient surtout des macrophages et des plasmocytes.

DIAGNOSTIC :
Clinique :
Une adénopathie superficielle est diagnostiquée par la palpation des aires ganglionnaires. Les aires ganglionnaires superficielles comportent les aires cervicales (pré et rétro auriculaires, sous mentonnières, sous maxillaires, occipitales, cervicales profondes, superficielles, et postérieures), sus et sous claviculaires, axillaires, épitrochléennes, inguinales. Parfois, c’est une imagerie qui va mettre en évidence des adénopathies superficielles ou profondes.
Devant des adénopathies, l’interrogatoire s’attachera à rechercher une notion de contage récent, de contact avec des animaux (professionnel ou familial), des voyages, une cause locorégionale de type blessure dans le cas d’une adénopathie localisée, une altération de l’état général, une fièvre, des sueurs nocturne, un prurit, des arthralgies, des antécédents tumoraux, des prises médicamenteuses, une notion de syndrome sec…
L’examen des adénopathies doit les situer, les mesurer, et décrire la peau en regard, leur consistance, leur mobilité, leur sensibilité.
L’examen clinique complet doit permettre de rechercher des signes associés comme une hépatosplénomégalie, des lésions cutanées, des arthrites, des signes neurologiques…
Examens complémentaires :
La biologie doit au moins comporter un hémogramme avec frottis sanguin (recherche de cellules anormales, de lymphocytes hyperbasophiles), un bilan inflammatoire (dont une électrophorèse des protides), un bilan hépatique (classiquement perturbé dans un contexte viral). En fonction du contexte, un phénotypage lymphocytaire, un bilan immunologique, un dosage pondéral des immunoglobulines, une immunofixation, des sérologies pourront être demandées.
L’échographie et le scanner peuvent permettre de mettre en évidence une composante nécrotique ou suppurée.
La cytoponction ganglionnaire peut permettre d’orienter le diagnostic, malheureusement elle est souvent non contributive. Elle est intéressante dans le cas des adénites infectieuses car elle peut permettre l’identification du germe.
La biopsie ganglionnaire est l’examen clé. Le principe est de retirer chirurgicalement l’adénopathie dans sa totalité. Il faut choisir le plus gros ganglion et si possible éviter l’aire inguinale. Le ganglion est mis frais dans une compresse de sérum physiologique ; des appositions ganglionnaires sur lame sont réalisées ; une partie est fixée et permettra les coupes pour l’étude histologique, une partie peut être mise en culture, et une autre cryopréservée. L’étude histologique permet dans la grande majorité des cas de porter un diagnostic.
Dans certains cas, une imagerie thoraco-abdomino-pelvienne sera nécessaire afin de visualiser les autres organes.
ÉTIOLOGIE ET TRAITEMENT :
Adénopathie infectieuse :
Adénopathies localisées (une aire ganglionnaire) :
Adénite à pyogène :
* Mécanisme :
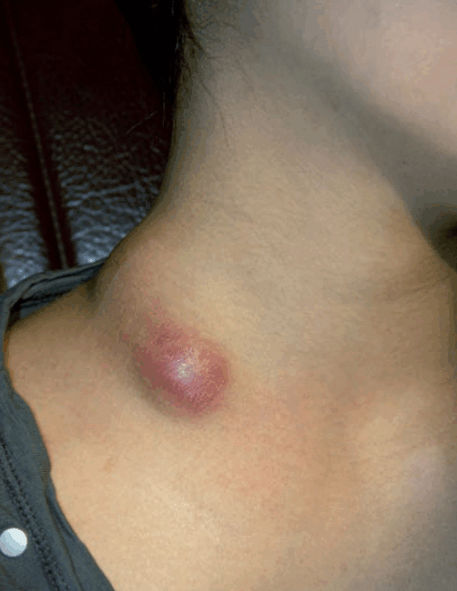
L’adénopathie est douloureuse, s’accompagne de fièvre et d’une élévation des polynucléaires neutrophiles à la numération formule sanguine ; il peut exister un oedème en regard de l’aire ganglionnaire, voire une lymphangite ou une cellulite périganglionnaire. Les germes responsables sont le plus souvent des staphylocoques ou des streptocoques ; la porte d’entrée peut être une plaie cutanée, une infection buccodentaire ou amygdalienne.
* Traitement :
Le traitement doit comporter une antibiothérapie adaptée et nécessite parfois une ponction évacuatrice voire une incision suivie d’un drainage lorsque l’adénopathie est suppurée. De telles adénites, lorsqu’elles surviennent chez l’enfant, se répètent, et sont le fait d’un bacille gram négatif, doivent faire suspecter une granulomatose chronique familiale en rapport avec un déficit de phagocytose des polynucléaires.
Mycobactéries :
La tuberculose ganglionnaire est à l’origine d’adénites avec coalescence sur un même site ; les adénopathies sont initialement fermes et peu douloureuses, puis se ramollissent, adhèrent à la peau qui devient inflammatoire, avant de fistuliser (« écrouelles »). La biopsie ganglionnaire peut montrer un granulome tuberculoïde avec nécrose caséeuse, une coloration de Ziehl positive (rare) et permet surtout une mise en culture qui établit le diagnostic. Plus récemment, des techniques de Polymerase Chain Reaction (PCR) ont permis des diagnostics plus rapides. Les signes généraux, la survenue d’un érythème noueux, la notion de contage, l’origine ethnique, le statut immunitaire peuvent orienter vers cette étiologie. Toute adénopathie tuberculeuse doit faire rechercher une autre localisation et nécessite un traitement antituberculeux de 6 à 9 mois.
Les mycobactéries atypiques peuvent également donner des tableaux proches ; la conduite diagnostique est la même. Les infections à Mycobacterium scrofulaceum et kansasii se voient surtout chez l’enfant. Les infections à Mycobacterium avium intracellulare sont secondaires à l’ingestion de lait cru non bouilli et se voient surtout chez les patients VIH.
Il faut également citer la BCGite qui associe une lésion papuleuse ou ulcérée du site vaccinal, et parfois une adénopathie satellite qui peut évoluer vers la suppuration et la fistulisation.
Le traitement est une monothérapie par isoniazide.
Lymphoréticulose bénigne d’inoculation ou maladie des griffes du chat :
Le vecteur de cette infection est Bartonnella henselae, bactérie retrouvée dans la terre ; l’inoculation est classiquement le fait d’une griffure ou d’une morsure de chat, mais d’autres animaux comme les lapins et les furets ou simplement des épines peuvent être responsables. L’incubation dure entre 7 et 60 jours ; la présentation comporte une cicatrice, une papule indurée ou une vésiculopustule à l’endroit de l’inoculation, et une adénopathie satellite douloureuse, parfois volumineuse avec peu ou pas de signes généraux.
Cette adénopathie peut persister plusieurs mois. Elle évolue fréquemment vers la suppuration et doit alors être ponctionnée afin d’éviter une fistulisation ; la ponction ramène un pus jaune verdâtre apparemment stérile. Les complications comportent des méningoencéphalites, des glomérulonéphrites, des pneumopathies et des atteintes osseuses. Le diagnostic peut être fait grâce à la sérologie qui est positive si les immunoglobulines M ou G (IgM ou IgG) sont multipliées par quatre, ou par culture et PCR d’une biopsie ganglionnaire. L’histologie ganglionnaire n’est pas spécifique montrant des lésions granulomateuses et des microabcés ; parfois, les bacilles sont observés dans et à l’extérieur des cellules.
Le traitement associe la ponction/exérèse du ganglion et une antibiothérapie par cyclines, fluoroquinolones, macrolides ou rifampicine ; la durée du traitement n’est pas consensuelle et s’échelonne entre quinze et trente jours.
Pasteurellose :
Cette infection est due à un bacille gram négatif, Pasteurella multocida. La contamination se fait par morsure ou griffure d’animaux tels que les chats, chiens et autres mammifères, mais aussi par piqûre végétale. L’incubation dure toujours moins de vingt quatre heures ; le tableau clinique est bruyant, la plaie d’inoculation devenant très douloureuse, oedématiée, érythémateuse et laissant sourdre une sérosité et du pus. En un à deux jours apparaît une adénopathie satellite.
L’évolution précoce se fait vers un phlegmon, une arthrite voire une septicémie si le patient est immunodéprimé. Les complications tardives sont le fait de formes subaiguës après une rémission de durée variable et sont dominées par des tableaux d’algoneurodystrophie. Le diagnostic est porté dans les formes aiguës grâce à l’isolement du germe dans les sérosités et les hémocultures, et dans les formes subaiguës par la notion de plaie d’inoculation très douloureuse.
Le traitement des formes aiguës doit durer 10 jours ; l’antibiotique de choix est la doxycycline à la dose de 200 mg/j qui peut être substitué chez l’enfant par de l’amoxicilline ou un macrolide. Les formes septicémiques sont traitées 15 jours, par amoxicilline 100 mg/kg/j ou doxycycline 300 mg/j. Malheureusement, dans les formes subaiguës, l’antibiothérapie n’est plus efficace. La prévention des pasteurelloses repose sur l’antibioprophylaxie des plaies à risque par doxycycline 200 mg/j ou amoxicilline 50 mg/kg/j pendant 5 jours.
Peste :
Le microorganisme responsable est un bacille gram négatif : Yersinia pestis. Le vecteur est la puce qui transmet la bactérie par piqûre et le réservoir est constitué de petits rongeurs.
La peste est retrouvée en Asie, en Russie, en Afrique de l’est, à Madagascar, en Amérique du sud et dans l’ouest des États-Unis. La transmission interhumaine se fait par voie respiratoire.
La peste bubonique débute brutalement après une incubation de 2 à 7 jours ; elle se manifeste par des malaises, une fièvre élevée et un tableau toxique (pâleur, polypnée). L’examen retrouve une ou plusieurs adénopathies dans un site ganglionnaire avec des signes inflammatoires locaux. L’examen direct du liquide de ponction permet le diagnostic en mettant en évidence le bacille. L’évolution en l’absence de traitement est le plus souvent le décès du fait de la dissémination du germe ou du syndrome toxique. La peste pulmonaire débute elle, après une incubation de quelques heures à 3 jours ; le tableau est celui d’une pneumopathie avec hémoptysies.
Cette forme est très contagieuse et aboutit pratiquement toujours au décès malgré l’antibiothérapie. Le diagnostic est établi grâce aux hémocultures qui mettent en évidence le germe.
L’antibiothérapie fait appel aux aminosides, cyclines, quinolones, rifampicine ; cette maladie doit faire l’objet d’une déclaration nationale et internationale. L’antibioprophylaxie des sujets contact fait appel aux cyclines ou à la rifampicine.
Infections sexuellement transmissibles (IST) :
* Syphilis primaire :
Treponema pallidum est une spirochète qui est transmise dans 95 % des cas par contact sexuel. L’incubation dure 3 semaines puis apparaît un chancre muqueux superficiel mesurant 5 à 20 mm de diamètre, bien limité, indolore, propre, accompagné d’adénopathies satellites (parfois bilatérales) non inflammatoires. Le diagnostic peut être fait par mise en évidence du tréponème au microscope à fond noir ou par positivation de la sérologie : FTA-abs (Fluorescent Treponemal Antibody Absorption) positif à 3 semaines, puis TPHA (Treponema Pallidum Hemagglutinations Assay) et VDRL (Venereal Disease Research Laboratory) positifs.
L’évolution spontanée se fait vers la cicatrisation du chancre en quelques semaines avec persistance d’une induration tandis que l’adénopathie persiste plusieurs mois. Le traitement fait appel aux pénicillines retard (Extencilline® 2,4 MU, une injection intramusculaire pour la syphilis primaire de moins de 1 an) ou en cas d’allergie aux macrolides et cyclines. Le chancre sous traitement disparaît en 1 à 3 semaines.
* Chancre mou :
Cette infection endémique en région tropicale est due à Haemiphilus ducreyi (bacille de Ducrey). L’incubation est courte (4 à 10 jours) ; les signes cliniques comportent un ou des chancres muqueux, douloureux, sales, non indurés parfois associés à une adénopathie satellite inflammatoire qui peut évoluer vers la fistulisation.
Le diagnostic est établi par mise en évidence du bacille sur le prélèvement par grattage des berges de l’ulcération. Le traitement de choix est un traitement minute par ceftriaxone 500 mg en intramusculaire ou Ciflox® 500 mg per os en une prise.
* Maladie de Nicolas Favre ou lymphogranulomatose vénérienne :
Cette pathologie est également fréquente sous les tropiques ; elle touche plus les homosexuels masculins ( rectite) en France. Le germe impliqué est Chlamydia trachomatis. L’infection évolue en trois phases après une incubation de 3 à 30 jours : Initialement, survient une ulcération non indurée, indolore, puis apparaissent des adénites satellites douloureuses, inflammatoires qui tendent à confluer, risquent de fistuliser ; enfin, en l’absence de traitement, survenue d’une fibrose locale avec insuffisance lymphatique secondaire. Le diagnostic est fait par culture cellulaire sur prélèvement local, PCR sur premier jet d’urine voire par sérologie qui est toujours positive dans ce cas. Le traitement fait appel aux cyclines ou aux macrolides pendant 21 jours ; si les adénites sont suppurées, il faut les ponctionner afin d’éviter la fistulisation.
Remarque : rappelons la nécessité pour toutes les IST de dépister et de traiter les partenaires du patient.
Herpès virus :
Rarement, des lésions herpétiques ou zostériennes peuvent s’accompagner d’une adénopathie satellite ; ces tableaux se voient plus fréquemment en cas d’immunodépression. L’histologie de ces adénopathies, qui n’est pas nécessaire, montrerait des foyers de nécrose avec des cellules à inclusion, témoin de l’effet cytopathogène du virus.
Autres causes infectieuses :
* Rouget du porc :
Le tableau est dominé par un placard érysipélatoïde dans la zone d’inoculation chez un patient manipulant de la viande ou du poisson.
Les complications sont des arthrites et de rares bactériémies avec endocardite. Le traitement fait appel aux pénicillines.
* Tularémie :
Cette infection est transmise à l’homme par manipulation de lièvres (chasseurs surtout).
L’incubation dure en moyenne 4 jours et laisse place à une ulcération cutanée accompagnée d’une adénopathie satellite inflammatoire. En l’absence de traitement, l’adénopathie peut suppurer pendant plusieurs mois. Le diagnostic est fait grâce à la sérologie. Le traitement de choix est une double antibiothérapie par cyclines et aminosides.
* Sodoku :
L’infection est due à Spirillum minus et transmise par morsure de rat. L’incubation dure entre 3 semaines et 2 mois, puis apparaissent des signes inflammatoires au niveau de la cicatrice de morsure avec adénopathie satellite, suivie de l’apparition de fièvre, frissons, céphalées, et enfin une éruption cutanée. En 2 à 3 jours, l’évolution est favorable mais des récurrences surviennent. Le diagnostic est fait par mise en évidence du germe au microscope à fond noir à partir du prélèvement de la plaie cutanée, d’un ganglion ou des hémocultures. L’antibiothérapie par cyclines ou pénicillines permet la guérison complète.
Diagnostic différentiel :
Deux infections doivent être citées car elles donnent des pseudo-adénopathies :
* Donovanose ou granulome inguinal :
Maladie fréquente en région tropicale, elle est due à un bacille gram négatif, Calymmatobacterium granulomatis ou bacille de Donovan. L’incubation a une durée variable de 1 semaine à 6 mois qui est suivie par l’apparition d’une ou plusieurs ulcérations, indurées, granulomateuses, indolores, associées, non pas à des adénopathies, mais à des granulomes sous cutanés satellites qui peuvent confluer et former un pseudobubon.
Le diagnostic est établi par mise en culture d’un prélèvement par grattage des berges. Le traitement par cyclines ou cotrimoxazole doit durer 21 jours.
* Actinomycoses et nocardioses :
Ces bactéries gram positif sont à l’origine de tuméfactions pseudoganglionnaires des parties molles et se voient chez des patients ayant un mauvais état buccodentaire. Le diagnostic peut être fait grâce à l’histologie. Le traitement fait appel aux pénicillines si possible par voie parentérale du fait de la fibrose présente dans les lésions.
Polyadénopathies :
Virale :
* Mononucléose infectieuse :
Le tableau associe une angine, des adénopathies notamment cervicales, une splénomégalie modérée et un syndrome mononucléosique à l’hémogramme. Il existe des formes gravissimes sporadiques ou liées au syndrome de Purtilo lié à l’X qui sont souvent fatales et associées à un syndrome d’activation macrophagique.
* VIH :
L’infection à VIH est à l’origine de polyadénopathies persistantes. Il faut donc réaliser une sérologie devant un tableau de polyadénopathie.
Lors des primo-infections à VIH, la polyadénopathie s’associe à une éruption cutanée. Il faut cependant ne pas méconnaître chez un patient VIH ayant des adénopathies d’autres causes possibles d’adénopathie comme une tuberculose, une infection à mycobactéries atypiques, une infection à cytomégalovirus, un lymphome…
* Autres :
Le cytomégalovirus, les adénovirus et le virus de la rubéole sont également des pourvoyeurs d’adénopathies. Ils s’accompagnent parfois d’une éruption cutanée qui est un élément d’orientation.
Bactériennes :
* Lèpre :
C’est une cause d’adénopathie dans les zones endémiques ; elles sont alors associées à des lésions cutanées et une neuropathie périphérique.
Le bacille de Hansen doit être recherché dans le suc dermique des lobules de l’oreille ou des lésions cutanées. Le traitement associe au moins la rifampicine et la disulone ou la clofazimine pendant plusieurs années, avec vérification de la négativation du prélèvement.
* Tuberculose :
Cf. supra (mais en général concerne une aire ganglionnaire).
* Syphilis secondaire :
Elle peut apparaître entre le 2e mois et la 4e année de l’infection. Elle associe des lésions cutanées (roséole, plaques muqueuses, alopécie en clairière, syphilides) à une polyadénopathie et parfois une hépatosplénomégalie. C’est à ce stade que l’on retrouve les classiques adénopathies épitrochléennes. Le diagnostic est facilement établi par la sérologie. Le traitement doit comporter trois injections d’Extencilline® 2,4 MU en intramusculaire.
* Brucellose :
Le bacille gram négatif infecte les caprins et ovins ; la contamination humaine concerne le plus souvent des professionnels (vétérinaires, bergers, bouchers…) mais elle peut également concerner les consommateurs de laitages frais.
L’incubation dure deux semaines avant que n’apparaisse la classique fièvre sudoroalgique qui s’accompagne d’une splénomégalie, parfois d’une hépatomégalie, et d’adénopathies multiples.
La fièvre persiste quelques jours puis diminue progressivement avant de s’élever à nouveau ; ces ondulations se répètent. Biologiquement, il existe une leuconeutropénie. Le diagnostic est porté grâce aux hémocultures et au sérodiagnostic de Wright. Le traitement fait appel aux cyclines associées à la rifampicine pendant 6 semaines.
Maladie de Whipple :
Il s’agit d’une infection bactérienne chronique due à Tropheryma whipplei, qui touche principalement les hommes. Les manifestations comportent classiquement des arthralgies, un amaigrissement, des troubles neurologiques centraux, des troubles digestifs mais tous les organes peuvent être touchés. Des adénopathies sont rapportées dans 50 % des cas. L’histologie qu’elle soit ganglionnaire, duodénale ou autre montre un infiltrat par des macrophages spumeux contenant un matériel PAS positif. La recherche de Trophyrema whipplei par PCR permet d’affirmer le diagnostic ; il doit également être réalisé sur le sang et le liquide céphalorachidien. Le traitement fait appel à une bithérapie initiale parentérale pendant 14 jours par ceftriaxone 2 g/j et streptomycine 1 g/j, et un relais par Bactrim forte® 2 cp/j pendant 1 à 2 ans. En fin de traitement, un bilan doit être réalisé afin de s’assurer de la disparition de la bactérie. Malgré ce traitement, les rechutes sont possibles. Les patients doivent être suivis à vie.
Parasitaires :
* Toxoplasmose :
Le tableau est celui d’une polyadénopathie persistante parfois accompagné d’un syndrome mononucléosique à l’hémogramme. La sérologie permet le diagnostic en montrant l’apparition d’IgM puis d’IgG. Le seul traitement dont l’efficacité a été prouvée est l’association Malocide® et Adiazine®, qui n’est prescrit que dans les formes graves du sujet immunocompétent et chez l’immunodéprimé. Un traitement par Rovamycine® 3 MU/3x/j peut se discuter dans les formes symptomatiques de l’immunocompétent, bien que son efficacité n’ait pas été prouvée. La toxoplasmose est également dangereuse chez la femme enceinte du fait du risque de toxoplasmose congénitale ; le risque de passage au foetus est plus important de trimestre en trimestre ; les conséquences peuvent être des morts foetales, une encéphalomyélite congénitale, une choriorétinite, un retard mental… Une femme enceinte qui fait une primo-infection à Toxoplasma gondii sera mise sous Rovamycine® afin de diminuer le risque de transmission du parasite au foetus ; la recherche de toxoplasmose congénitale et la prise en charge thérapeutique se font en milieu obstétrical.
* Leishmanioses viscérales :
Cette infection est présente en Asie, Afrique et Amérique du sud. Le parasite est transmis par piqûre de phlébotome, s’ensuit une incubation d’un à six mois. À la phase d’état, le tableau est dominé par une fièvre désarticulée, une pâleur, un amaigrissement, une hépatosplénomégalie et une polyadénopathie indolore. La biologie montre une anémie, une leucopénie, souvent une thrombopénie, une hypergammaglobulinémie importante. Le diagnostic est affirmé par la mise en évidence du parasite dans une ponction ganglionnaire ou médullaire et par la sérologie.
* Trypanosomiase :
La maladie du sommeil est due à un protozoaire qui est transmis à l’homme par la piqûre d’une mouche tsé-tsé. Cette infection sévit en Afrique noire. Après une incubation variable, apparaît une fièvre désarticulée, une polyadénopathie, parfois une hépatosplénomégalie et des placards cutanés polycycliques, des céphalées et des modifications du comportement. L’atteint cérébroméningée continue ensuite à évoluer, menant à des états déficitaires et un coma.
Biologiquement, il existe une anémie, une plasmocytose sanguine, une hypergammaglobulinémie et une élévation majeure du taux d’IgM. Le diagnostic est affirmé par la mise en évidence du parasite dans le sang, la moelle osseuse, le suc de ponction ganglionnaire, le liquide céphalorachidien. Dans certains cas, le sérodiagnostic peut aider. Le traitement est hospitalier, fonction du parasite et de la phase de la maladie (pentamidine, melarsoprol, suramine).
Fongiques ( histoplasmose) :
L’histoplasmose est une mycose d’importation.
Deux germes sont distingués : Histoplasma capsulatum qui est retrouvé aux États-Unis, en Amérique du sud, en Guyane, aux Antilles, en Afrique, en Inde, et Histoplasma duboisii présent en Afrique noire. L’histoplasmose à Histoplasma capsulatum se manifeste initialement par une primo-infection qui peut être muette ou donner un syndrome grippal avec toux et dyspnée ; l’imagerie met en évidence une miliaire pulmonaire et des adénopathies médiastinales.
Cette symptomatologie disparaît en quelques semaines laissant des cicatrices calcifiées pulmonaires, hépatiques et spléniques. Chez les patients immunodéprimés, VIH, les enfants et dans des cas sporadiques, l’histoplasmose peut disséminer avec atteinte polyviscérale (neurologique, endocardique, surrénalienne, digestive, ganglionnaire). L’histoplasmose à H. duboisii se manifeste par des localisations cutanées, osseuses ou ganglionnaires (dans cette forme, adénopathie localisée). Le diagnostic repose sur la notion de séjour, même ancien, dans des zones endémiques, la mise en évidence des levures en cultures (expectoration, hémocultures, pus, frottis d’ulcérations, biopsie cutanée…), de lésions de granulome gigantocellulaire à l’histologie d’une lésion et une sérologie positive (mais sensibilité insuffisante). Le traitement fait appel aux anti-fongiques de manière prolongée.
Pathologie proliférative :
Hémopathie :
Pathologies lymphoïdes malignes :
Les lymphomes malins non Hodgkiniens, les maladies de Hodgkin, certaines leucémies lymphoïdes chroniques et leucémies aiguës lymphoblastiques se manifestent par des adénopathies. Il s’agit le plus souvent d’une polyadénopathie qui peut être symétrique ou asymétrique, s’accompagner d’une hépatosplénomégalie, de fièvre, d’une altération de l’état général avec amaigrissement rapide et important, de sueurs nocturnes, de prurit.
Certains signes cliniques peuvent orienter sur le type de lymphome. Le caractère douloureux des adénopathies lors de l’absorption d’alcool doit faire évoquer une maladie de Hodgkin ; l’association de signes articulaires et cutanés doit faire évoquer un lymphome T ; l’association d’une éruption cutanée, de fièvre, d’une polyadénopathie et d’une altération de l’état général chez un sujet âgé doit faire évoquer une lymphadénopathie angio-immunoblastique.
Biologiquement, il peut exister des cytopénies en rapport avec un envahissement médullaire, une hyperéosinophilie, des lymphocytes atypiques au frottis sanguin, un pic monoclonal dans le cas d’une maladie de Waldenström.
Le diagnostic sera établi grâce à la biopsie ganglionnaire qui permettra également de typer le lymphome et ainsi de décider du traitement.
Hyperplasie lymphoïde angiofolliculaire de Castleman :
Il existe deux formes de cette pathologie : une forme localisée et une forme multicentrique. La forme localisée touche typiquement l’adulte jeune et se manifeste par une grosse adénopathie localisée, souvent médiastinale ou abdominale.
L’histologie de la pièce d’exérèse permet le diagnostic.
Le traitement de cette forme est chirurgical.
La forme multicentrique est plus rare, concerne des sujets âgés ou immunodéprimés et se manifeste par des signes généraux, une polyadénopathie superfi cielle. L’évolution est plus sévère avec un risque de défaillance multiviscérale médiée par les cytokines de l’inflammation, et de lymphome malin non hodgkinien.
L’histologie permet également le diagnostic. Le traitement de ces formes fait appel aux cytotoxiques, à l’anti-CD20, au thalidomide. Le virus HHV8 est impliqué dans la pathogénie.
Hémopathies myéloïdes :
Dans certains cas, il peut exister des adénopathies : dans le cas des leucémies aiguës myéloïdes, des adénopathies peuvent être présentes notamment dans les formes myélomonocytaires et monoblastiques ; dans le cas des syndromes myéloprolifératifs, il existe rarement des adénopathies en rapport avec une métaplasie myéloïde des ganglions. Le frottis sanguin, l’hémogramme, le myélogramme, la biopsie ostéomédullaire permettent dans ces cas le diagnostic.
Sarcome granulocytique :
Il s’agit de la localisation ganglionnaire primitive d’une leucémie aiguë. Le diagnostic est porté grâce à la biopsie ganglionnaire et à l’apposition sur lame.
POEMS :
Cet acronyme signifi e Polyneuropathy, Organomegaly, Endocrinopathy, Monoclonal component, Skin changes. Des adénopathies peuvent s’observer dans cette pathologie avec parfois une histologie d’hyperplasie lymphoïde angiofolliculaire de type plasmocytaire (Castleman multicentrique).
Mastocytoses :
Elles sont défi nies par la présence en trop grand nombre de mastocytes tissulaires. Elles peuvent être cutanées pures ou systémiques. Les symptômes sont en rapport avec la dégranulation des mastocytes ( bouffées vasomotrices, urticaire, diarrhées…) et avec l’infiltration tissulaire ( urticaire pigmentaire, splénomégalie, adénopathies…).
Les adénopathies ne sont rencontrées que dans les formes systémiques, et sont en général des adénopathies profondes. Le diagnostic est porté sur l’histologie d’un tissu atteint (cutané, tube digestif…). Le bilan initial devra comporter une biopsie ostéomédullaire et un bilan osseux (ostéodensitométrie, scintigraphie osseuse) afin d’établir le pronostic, certaines formes pouvant être associées à des hémopathies voire plus rarement à une leucémie à mastocytes de pronostic catastrophique.
Le traitement vise à éviter les épisodes de dégranulation (régime, contre-indication de certains médicaments) et à limiter les symptômes (antihistaminiques, corticothérapie courte) dans les formes indolentes. Dans les formes associées aux hémopathies, des chimiothérapies sont proposées ; l’atteinte osseuse est améliorée par l’utilisation des biphosphonates ; enfin, l’efficacité de l’interféron α a été montrée dans quelques cas de mastocytoses avec infiltration médullaire majeure. La révolution dans le traitement des mastocytose est l’utilisation de l’imatinib mesylate qui inhibe l’activité tyrosine kinase du récepteur c-Kit et le développement d’autres molécules de la même famille.
Amylose et maladie de Randall (dépôts de chaînes légères ou lourdes) :
Ces deux pathologies peuvent donner une polyadénopathie.
Le contexte clinique est en général évocateur, l’atteinte des autres organes étant plus bruyante.
Pathologie histiocytaire :
Histiocytoses langerhansiennes :
Ces pathologies sont rares. L’élément commun des différentes formes est le granulome à cellules de Langerhans. L’atteinte peut être localisée à un organe (classique granulome éosinophile osseux, atteinte pulmonaire, hypothalamique, cutanéomuqueuse) ou s’intégrer dans des formes plurifocales. C’est dans les formes plurifocales que des adénopathies peuvent s’observer.
La maladie de Letterer-Siwe est une forme aiguë d’histiocytose langerhansienne qui associe des signes généraux, une éruption papulocroûteuse, une hépatosplénomégalie, une atteinte osseuse, parfois une atteinte hypothalamique et pulmonaire ; elle peut se voir à tout âge mais reste plus fréquente chez l’enfant. La maladie de Hand-Schuller-Christian est une histiocytose langerhansienne subaiguë ou chronique qui associe classiquement une exophtalmie, un diabète insipide et des lacunes osseuses crâniennes. Le diagnostic est porté grâce à l’étude histologique d’une biopsie pratiquée sur un organe atteint (en général la peau, l’os, le poumon) qui montre le granulome à cellules de Langerhans.
Le traitement fait appel aux corticoïdes et aux cytostatiques (étoposide, vinblastine…) dans les formes diffuses.
Histiocytose sinusale avec lymphadénopathie massive (Rosai-Dorfman) :
Les patients se présentent avec de volumineuses adénopathies cervicales ; il existe parfois des atteintes cutanées, neurologiques, digestives…
Le diagnostic est histologique, montrant des macrophages volumineux et des images de lymphophagocytose. L’évolution est chronique et aucun traitement n’a fait la preuve de son efficacité.
Syndrome d’activation macrophagique :
La présentation associe un syndrome myalgique fébrile, avec hépatosplénomégalie, polyadénopathie, parfois une atteinte pulmonaire, cutanée, neurologique, et biologiquement une pancytopénie, une hépatite mixte, une hyperferritinémie, une hypertriglycéridémie et une hypofibrinogénémie. Le diagnostic est porté sur une biopsie médullaire qui montre une moelle parsemée de macrophages et une hémophagocytose.
Cette pathologie peut être satellite d’une infection (virus du groupe herpès, adénovirus, parvovirus B19, mycobactéries, leishmanies), d’une hémopathie maligne ou d’une maladie de système. Le pronostic est sévère. Le traitement du syndrome d’activation macrophagique fait appel à des mesures symptomatiques, à l’étoposide, aux immunoglobulines polyvalentes qui sont d’efficacité inconstante.
Sarcomes des cellules accessoires de l’immunité :
Cette tumeur rare est développée à partir des cellules présentatrices d’antigène (cellules interdigitées, cellules folliculaires dendritiques).
Le diagnostic est établi par l’histologie et l’immunohistochimie.
Sarcomes histiocytaires :
Le diagnostic est également anatomopathologique.
Pseudotumeur inflammatoire des ganglions :
La présentation clinique associe adénopathies, hépatosplénomégalie, et fi èvre au long cours.
Le diagnostic est histologique en montrant des lésions de la charpente conjonctive, un infiltrat inflammatoire et une prolifération capillaire.
Localisation de tumeur solide :
Diagnostic :
Tous les cancers peuvent métastaser au niveau ganglionnaire. L’histologie et l’immunohistochimie ganglionnaire permettent souvent d’établir l’origine du cancer. Quelques données sont à connaître pour orienter le diagnostic : des adénopathies cervicales doivent faire rechercher un cancer ORL et un cancer de la thyroïde ; une adénopathie sus-claviculaire gauche ( ganglion de Troisier) doit faire rechercher une tumeur digestive, une tumeur testiculaire ; une adénopathie axillaire doit faire rechercher une tumeur mammaire, une tumeur du membre supérieur ; des adénopathies inguinales peuvent être rattachées à une tumeur des membres inférieurs ou du canal anal ; chez un homme, la présence d’adénopathies « axiales » doit faire palper les testicules à la recherche d’un cancer.
Traitement :
La plupart des cancers ayant des métastases ganglionnaires seront traités par chimiothérapie, mais dans certains cas, comme le mélanome, la présence d’une métastase ganglionnaire unique fera procéder à un curage de l’aire ganglionnaire.
Maladies de système :
Lupus érythémateux systémique :
Une polyadénopathie superfi cielle est présente dans au moins 50 % des cas lors des poussées de la maladie. L’histologie, si une biopsie est pratiquée, n’est pas spécifique. Les signes cutanéoarticulaires, viscéraux et biologiques orientent le diagnostic.
Polyarthrite rhumatoïde :
Des adénopathies peuvent être présentes, parfois volumineuses, d’histologie non spécifique.
Le tableau de polyarthrite inflammatoire avec biologiquement la présence de facteur rhumatoïde permet le diagnostic.
Maladie de Still de l’adulte :
Cette pathologie associe une fièvre élevée prolongée, des arthralgies, des manifestations cutanées, une douleur pharyngée, des adénopathies, une splénomégalie, et biologiquement une hyperleucocytose à polynucléaires neutrophiles, une cytolyse hépatique, une hyperferritinémie avec fraction glycosylée abaissée. L’évolution se fait par poussée. Le traitement fait appel aux corticoïdes, au méthotrexate, aux immunosuppresseurs.
Syndrome de Gougerot-Sjögren :
Cette maladie auto-immune associe un syndrome sec, des arthralgies, parfois des atteintes neurologiques, cutanées et pulmonaires.
Biologiquement, les anticorps classiquement retrouvés sont des anti-SSA et SSB et la présence d’une hypergammaglobulinémie polyclonale est très évocatrice du diagnostic. Il peut exister des adénopathies, mais il faut garder à l’esprit que le risque de lymphome malin non hodgkinien est 44 fois supérieur à la population générale. Les signaux d’alarme sont une parotidomégalie importante, une splénomégalie et des adénopathies. Certaines anomalies biologiques doivent également alerter le médecin comme l’apparition d’une hypogammaglobulinémie, la disparition des autoanticorps, une élévation de la bêta-2-microglobuline, l’apparition d’une immunoglobuline monoclonale ou d’une cryoglobulinémie.
Au moindre doute, l’adénopathie sera donc biopsiée.
Vascularites :
Les vascularites à ANCA (Antineutrophil Cytoplasmic Antibody) peuvent s’accompagner d’adénopathies, mais le contexte clinique est évocateur avec des signes généraux francs, une atteinte ORL, pulmonaire, rénale, neurologique ou cutanée en fonction des cas.
Sarcoïdose :
Cette granulomatose systémique est à l’origine de manifestations respiratoires, cutanées, ophtalmologiques, hépatospléniques, neurologiques, cardiaques, rénales, articulaires et enfin ganglionnaires. Les adénopathies se voient plus souvent chez les patients noirs et de moins de 40 ans ; elles sont asymptomatiques ; les aires préférentielles sont cervicales, épitrochléennes, axillaires, inguinales ; les adénopathies profondes sont fréquentes, notamment au niveau médiastinal. L’histologie met en évidence un granulome épithélioïde et gigantocellulaire sans nécrose caséeuse. Le traitement est dicté par l’atteinte des autres organes.
« Trois K » :
Maladie de Kawasaki :
Il s’agit du syndrome adéno-cutanéo-muqueux, qui touche essentiellement l’enfant et se manifeste chez un enfant bougon par une fièvre résistante aux antipyrétiques pendant plus de cinq jours, une conjonctivite bilatérale, une chéilite, des adénopathies en général cervicales, des modifications des extrémités et un exanthème.
Le risque de cette pathologie est l’apparition d’anévrismes coronaires. Le traitement repose sur l’administration d’immunoglobulines polyvalentes à la dose de 2 g/kg associées à de l’aspirine à dose anti-inflammatoire puis antiagrégantes jusqu’à disparition complète des stigmates inflammatoires. La surveillance cardiaque par échographie est poursuivie pendant toute la durée du traitement.
Maladie de Kimura ou lymphogranulome éosinophile :
Cette affection infl ammatoire chronique est endémique dans l’est asiatique. Elle touche l’adulte jeune surtout de sexe masculin, et se manifeste par des nodules sous-cutanés pseudo-tumoraux indolores de la tête et du cou, une hypertrophie des glandes salivaires, des adénopathies et une atteinte rénale de type glomérulonéphrite extramembraneuse. Biologiquement, coexistent une hyperéosinophilie et une élévation des IgE totales. Le diagnostic est histologique, montrant une hyperplasie folliculaire et un infiltrat éosinophile dans les zones interfolliculaires et périvasculaires. Le traitement n’est pas codifié, faisant appel à la chirurgie et à la corticothérapie, moyennant des rechutes. Le diagnostic différentiel est l’hyperplasie angiolymphoïde avec éosinophilie qui se différencie par la prédominance féminine, occidentale, la rareté des adénopathies, le caractère inflammatoire de la peau en regard des nodules et l’absence d’élévation des IgE totales.
Maladie de Kikuchi ou lymphadénite histiocytaire nécrosante :
Cette pathologie rare touche les femmes jeunes et se manifeste par des adénopathies cervicales, une fièvre élevée. L’histologie permet le diagnostic en montrant une nécrose ganglionnaire et une hyperplasie histiomonocytaire. Cette pathologie a été décrite chez des patientes atteintes de lupus érythémateux systémiques, de maladie de Still et de pathologies infectieuses (yersinioses, parvovirus B19, toxoplasmose, EBV, HHV6).
Syndrome hyper-IgD :
Le syndrome hyper-IgD est une fièvre périodique, autosomique récessive, qui est retrouvée dans le Nord de l’Europe. Cette pathologie est en rapport avec un défi cit en mévalonate kinase.
Elle se manifeste par des accès fébriles récurrents, avec douleurs articulaires, douleurs abdominales, manifestations cutanées, adénopathies et élévation des IgD à plus de 100 UI/mL. Le diagnostic peut être établi par dosage de la mévalonate kinase lymphocytaire. Le traitement n’est pas codifié ; les anti-TNF, l’anakinra, et la simvastatine ont rapporté une efficacité.
Déficits immunitaires congénitaux :
Des adénopathies peuvent s’observer dans les déficits immunitaires comme le défi cit en IgA, le déficit en IgG et IgA avec augmentation des IgM, les déficits immuns combinés sévères et combinés variables, la granulomatose septique chronique… De telles pathologies doivent être suspectées lors d’infections graves ou récidivantes chez de jeunes enfants, sauf pour le déficit combiné variable qui se démasque chez l’adulte.
L’exploration va comporter une numération des lymphocytes, un immunophénotypage des lymphocytes circulants, un dosage pondéral des immunoglobulines et éventuellement un dosage des sous-classes d’immunoglobulines. Dans certains cas, des études plus approfondies des fonctions lymphocytaires et phagocytaires pourront être réalisées. Le traitement dépend du type de déficit, et s’échelonne entre le traitement ponctuel des complications infectieuses, la supplémentation en immunoglobulines polyvalentes et l’allogreffe de moelle osseuse.
Adénopathies dermopathiques :
Toutes les dermatoses prurigineuses chroniques peuvent donner des adénopathies. Elles soulèvent souvent la question d’un lymphome épidermotrope.
L’histologie permet de trancher en montrant une hyperplasie des cellules interdigitées, la présence d’éosinophiles, de macrophages et de mélanophages.
Adénopathie iatrogène :
Post-vaccinale :
Il s’agit classiquement d’adénopathies dans le territoire de drainage du site d’injection. Si une adénopathie est biopsiée, l’étude histologique montre une hyperplasie immunoblastique avec plasmocytose et éosinophilie.
Syndrome d’hypersensibilité médicamenteuse :
Il est aussi appelé DRESS syndrome (Drug Rash with Eosinophilia and Systemic Symptoms).
Le tableau débute brutalement par l’apparition d’une éruption morbilliforme avec fièvre et altération de l’état général, un oedème cervico-facial puis rapidement une confluence des lésions cutanées qui peut aller jusqu’à l’érythrodermie.
Une polyadénopathie est en général présente ; les atteintes viscérales touchent par ordre de fréquence le foie, les reins, les poumons, le coeur et font la gravité de ce syndrome. Biologiquement, l’hyperéosinophilie est quasiment constante et souvent associée à la présence de lymphocytes hyperbasophiles ; le bilan hépatique peut mettre en évidence une cytolyse et une cholestase, le bilan rénal, une protéinurie et une insuffisance rénale. L’histologie des différents organes n’est pas spécifique. Les médicaments inducteurs les plus fréquents sont les anticomitiaux aromatiques, les sulfamides, l’allopurinol, la minocycline.
Le traitement est hospitalier et consiste à arrêter le médicament inducteur (introduit dans les 20 à 40 jours précédents), et, si atteinte viscérale menaçante, à introduire une corticothérapie générale à la dose de 1 mg/kg/j. La guérison survient dans les deux semaines mais parfois il faut attendre plus de 6 semaines après l’arrêt du médicament. Cette toxidermie engage le pronostic vital du fait du risque de défaillance viscérale (mortalité de 10 %).
Syndrome d’hypersensibilité aux adjuvants :
Le tableau classique est une sclérodermie avec polyadénopathie secondaire à la présence de silicone dans l’organisme (chirurgie plastique).
CONCLUSION :
Devant une adénopathie, un interrogatoire rigoureux et un examen clinique soigneux permettent souvent d’avoir des hypothèses diagnostiques qui dirigent le choix des explorations. Dans certains cas, aucune hypothèse ne peut être avancée et la biopsie ganglionnaire permet de conclure. Dans de rares cas, une adénopathie ou une polyadénopathie isolées resteront de cause inconnue, l’histologie étant non spécifique.
Vous devez être connecté pour poster un commentaire.