– Définition clinique : hypersécrétion du mucus suffisante pour entraîner une toux et une expectoration muqueuse et/ou mucopurulente quotidienne, au moins 3 mois consécutifs par an, et ce depuis au moins deux années à la suite.
– On distingue 2 groupes de bronchite chronique :
* Bronchite chronique simple marquée par une expecto
ration -> pas de syndrome obstructif à la spirométrie ; histologiquement on a une hyperplasie des glandes bronchiques au niveau des grosses et moyennes bronches.
* Bronchite chronique obstructive : troubles ventilatoires obstructifs détectables par la diminution de la VEMS. Histologiquement, il existe une hyperplasie des cellules caliciformes, une inflammation et une sclérose des petites voies aériennes dont le calibre est < 2 mm.
– L’obstruction des voies aériennes est due à 6 mécanismes :
* Oblitération luminale par une accumulation de mucus et de pus
* Modification pariétale : augmentation de hauteur de l’épithélium, œdème de la muqueuse, infiltration des cellules inflammatoires ; hypertrophie musculaire.
* Perte de rigidité intrinsèque des voies aériennes, qui tendent à se collaber à l’expiration
* Diminution des forces de rétraction élastique du poumon, emphysème associé
* Fibrose cicatricielle, conséquence des destructions inflammatoires, infectieuses ou dégénérative
* Oblitération bronchiolaire et destruction du centre de l’acinus (emphysème centro-lobulaire) => effet shunt (zones toujours perfusées mais mal ventilées).

– Le trouble ventilatoire obstructif (TVO) est défini par l’augmentation de la résistance à l’écoulement gazeux expiratoire dans les voies aériennes. Diminution du VEMS, VEMS/CV (rapport de Tiffeneau) puis de la CVF. Il apparaît quand il existe au moins 75% d’obstruction des petites voies aériennes. Classiquement pas de réversibilité sous ß2-mimétiques.
– TVO avec distension thoracique : augmentation de la compliance pulmonaire avec élévation des volumes non mobilisables (CPT, VR, CRF). Aplatissement du diaphragme (fatigue potentielle) ; temps inspiratoire diminuer et temps expiratoire augmenter. L’aboutissement est la fatigue des muscles respiratoires.
– Perturbation de l’hématose : rapport ventilation/perfusion (Va/Q) diminué => effet shunt.
– Conséquence de l’effet shunt => hypoxie -> hyperventilation (hypocapnie initialement) ; polyglobulie ; vasoconstriction réflexe => HTAP. L’hypercapnie est tardive => acidose compensée.
– Conséquences hémodynamiques : HTAP précapillaire par vasoconstriction constrictive. => IVD => dysfonction diastolique du VG.
– Syndrome d’apnée de sommeil (désaturation nocturne en oxygène) dans le stade IV de BPCO (hypoxémie au repos)
– Signes cliniques (BCO) : dyspnée d’effort puis de repos ; distension thoracique ; signe de Hoover (diminution inspiratoire paradoxale du diamètre basithoracique => aplatissement du diaphragme). Signe de Campbell (diminution de la distance entre cartilage thyroïdien et le manubrium sternal). Expiration des lèvres pincées. dimunition du temps inspiratoire et augmentation du temps expiratoire ; asynchronisme thoraco-abdominal.
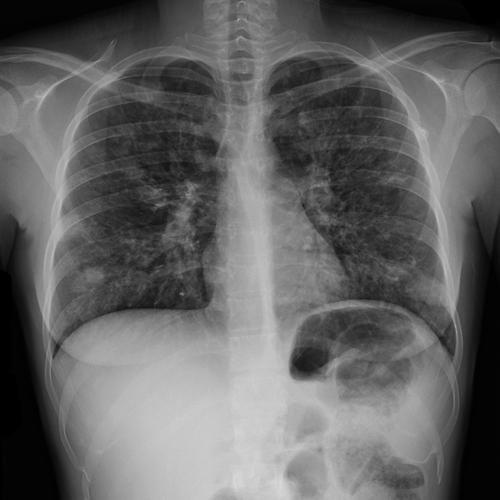
– Signes radiologiques : aplatissement des coupoles diaphragmatiques, élargissement des espaces intercostaux ; horizontalisation des côtes : aspect festonné des coupoles (sites d’insertion visibles). Ouverture de l’angle sternodiaphragmatique ; majoration de l’espace claire rétrosternal et rétrocardiaque. Opacités en rails. Au stade évolué -> lésions d’emphysème centro-lobulaire.
– NB : le VR (volume résiduel) est mesuré par dilution à l’hélium ou mieux en pléthysmographie (également CPT et CRF).
– EFR : VEMS < 80% ; VEMS/CV < 70% ; augmentation du VR et de la CRF ; écrasement de la courbe débit-volume. CPT > 120% => stade d’emphysème (la distension est majorée). ; compliance statique et dynamique augmentée.
– La fibroscopie bronchique n’est pas systématique
– Les facteurs déclenchant l’IRA :
* Surinfection bronchique (pneumocoque, Haemophilus influenzae, Moraxella)
* Sédatifs ; prise de bêtabloquant
* Prise de diurétiques de l’anse de Henlé (inhibition du réflexe de respiration central par alcalose métabolique).
* Pneumothorax
* Embolie pulmonaire
* Traumatisme thoracique
* Oxygénothérapie (soit baisse ou augmentation du débit)
* Atélectasie par obstruction par un bouchon muqueux favorisée par une déshydratation intracellulaire
* Insuffisance ventriculaire gauche
– Almitrine (Vectarion) -> amélioration du rapport Va/Q par majoration de la vasoconstriction pulmonaire hypoxique (risque de majoration d’HTAP). Elle n’est pas utilisée en cas d’HTAP de base.
– Sont contre-indiqués : sédatifs, somnifères, antitussifs et fluidifiants.
Vous devez être connecté pour poster un commentaire.