Le genou est une articulation très souvent concernée par des pathologies rhumatologiques extrêmement nombreuses. Le diagnostic étiologique est facilité par la ponction synoviale, qui doit être systématique dès qu’un épanchement est détecté.

DIAGNOSTIC :
Interrogatoire :
Il précise :
– le mode d’installation de la douleur : brutal ou progressif, éventuellement après traumatisme ;
– la topographie de la douleur : antérieure, postérieure, latérale interne ou externe, globale ;
– l’horaire de la douleur : mécanique ou inflammatoire ;
– les éventuels facteurs déclenchants : marche en terrain irrégulier, montée ou descente des escaliers ;
– l’intensité de la douleur, le profil évolutif et la sensibilité aux traitements ;
– le retentissement fonctionnel : réduction du périmètre de marche, boiterie, utilisation d’une canne, paramètres bien évalués par l’indice algofonctionnel de Lequesne pour les gonopathies (Tableau I);
– les symptômes d’accompagnement éventuels : craquements, phénomènes de blocage, de dérobement, de gonflement ;
– les antécédents, les signes généraux, les symptômes à distance, etc.
Examen clinique :
L’examen clinique est toujours bilatéral et comparatif.
Sur le patient debout, on recherche un trouble statique d’un ou des deux membres inférieurs : genu varum ou valgum (déviation de la jambe en dedans ou en dehors), genu flessum ou recurvatum.
À la marche, on recherche une éventuelle boiterie.
Sur le patient couché, on recherche :
– un épanchement synovial (choc rotulien), avec possible kyste poplité ;
– une souffrance du compartiment fémoropatellaire : douleur à la percussion rotulienne, douleur à la palpation des facettes interne et externe de la rotule (après luxation en dedans et en dehors), signe du rabot ;
– une souffrance méniscale (interne ou externe) :
– douleur à la pression de l’interligne,
– douleur déclenchée par la pression de la jambe fléchie à 90° sur un patient en décubitus ventral, avec manoeuvres de rotation du pied ( grinding test d’Appley),
– douleur à la m anoeuvre de Mac Murray : déclenchement d’une douleur brutale à la mise en extension progressive du genou, avec pression simultanée sur l’interligne et rotations forcées du genou,
– douleur à l’hyperextension du genou ;
– une réduction des amplitudes de mobilité passive, dont les valeurs normales sont : 5 à 10° en extension, 150° en flexion ;
– une souffrance des éléments ligamentaires stabilisateurs du genou :
– mouvements anormaux de latéralité en valgus et varus forcés, traduisant une atteinte des ligaments latéraux et des coques condyliennes,
– m ouvements de tiroir antérieur ou postérieur, à rechercher sur genou fléchi à 60°, traduisant une lésion du ligament croisé antérieur ou postérieur,
– test de Lachman,
– recherche d’un ressaut par le Jerk test et le test de Lemaire ;
– une amyotrophie quadricipitale ;
– ne pas oublier l’examen systématique de la hanche en cas de gonalgie isolée (douleur projetée).
Examens d’imagerie :
Radiologie standard :
Elle doit associer au minimum les six incidences suivantes :
– deux genoux de face en charge ;
– deux genoux de profil en flexion de 30° ;
– incidences axiales (ou fémoropatellaires) à 30° et 90° de flexion.
On leur associe souvent l’incidence « schuss » (deux genoux de face en charge à 30° de flexion), plus sensible que l’incidence standard de face pour rechercher un pincement articulaire fémorotibial.
Enfin, une gonomètrie, nécessaire à l’étude des axes, peut être justifiée avant une éventuelle chirurgie.
Autres examens d’imagerie :
Ils se justifient surtout dans le bilan étiologique d’une gonopathie sans traduction radiologique. Divers examens peuvent être intéressants : scintigraphie osseuse, arthrographie opaque, éventuellement complétée d’un scanner (arthroscanner), IRM surtout.

Autres examens complémentaires :
La biologie usuelle est surtout intéressante pour la recherche d’un syndrome inflammatoire.
La suspicion d’épanchement intra-articulaire impose une ponction synoviale. C’est un geste facile, l’aiguille étant introduite sous l’angle supéro-externe de la rotule, l’autre main appuyant sur la partie interne de la rotule afin de la faire « bailler ». Ce geste suppose des conditions d’asepsie particulièrement strictes. Il convient d’évaluer :
– l’aspect macroscopique du liquide synovial : couleur, transparence, viscosité ;
– sa richesse en éléments (numération) et leur type (polynucléaires neutrophiles, lymphocytes, etc.) ;
– la présence éventuelle de microcristaux (lumière polarisée) ;
– la présence éventuelle de germes (examen direct et culture).
La biopsie synoviale (à l’aiguille, chirurgicale ou per-arthroscopique) a un intérêt diagnostique presque exclusivement en cas de suspicion de tuberculose (examen histologique et mise en culture).
L’arthroscopie est intéressante, non tant actuellement à visée diagnostique, du fait de l’amélioration des techniques d’imagerie, que surtout à visée thérapeutique (pathologie méniscale).
Diagnostic différentiel :
Il convient d’éliminer diverses pathologies pouvant être à l’origine de douleurs du genou, quoique non liées à une atteinte de l’articulation elle-même :
– une cruralgie (abolition du réflexe rotulien, signe de Léri, etc.) ;
– une coxopathie : examen systématique de la hanche homolatérale et cliché de bassin au moindre doute ;
– une atteinte osseuse juxta-articulaire, fémorale ou tibiale : tumeur primitive, bénigne ou maligne, ostéomyélite, fracture de fatigue ;
– surtout une pathologie abarticulaire tendinoligamentaire :
– tendinobursite de la patte-d’oie à la face interne du tibia,
– tendinite quadricipitale au-dessus de la rotule,
– tendinite sous-rotulienne,
– hygroma prérotulien, surtout post-traumatique, parfois septique ou microcristallin,
– kyste poplité, toujours satellite d’une arthropathie du genou.
ÉTIOLOGIE :
En pratique, l’orientation étiologique repose sur les éléments de discussion suivants :
– l’arthropathie est-elle post-traumatique ?
– si elle ne l’est pas, s’agit-il d’une arthropathie mécanique ou inflammatoire ?
– dans tous les cas, la radiologie standard est elle normale ou non ?
Gonalgie post-traumatique :
Différentes étiologies doivent être évoquées, selon la rapidité de survenue de la douleur après le traumatisme et les éventuels signes d’accompagnement.
Dans tous les cas, la radiologie standard n’est pas contributive, sauf par sa normalité.
Entorse du genou :
L’entorse du genou peut être bénigne (douleur sur un trajet ligamentaire, en général le ligament latéral interne, sans instabilité) ou grave, avec épanchement (voire hémarthrose), instabilité avec dérobements et mouvements anormaux de latéralité (ligaments latéraux) et/ou de tiroir (ligaments croisés). Le diagnostic lésionnel précis repose alors sur l’arthrographie ou l’IRM, la radiologie standard étant normale.
Rupture méniscale post-traumatique :
Elle concerne presque toujours le ménisque interne, et plus particulièrement sa corne postérieure, et touche les sportifs jeunes. Elle doit être évoquée devant la survenue de phénomènes de blocages récidivants suivis d’épanchement. Le diagnostic, évoqué sur la positivité des manoeuvres méniscales, est confirmé par l’arthrographie ou l’IRM. L’arthroscopie a dans ce contexte un intérêt surtout thérapeutique.
Algodystrophie :
Elle succède au traumatisme, inconstant, dans un délai variable de quelques jours à quelques semaines. Le tableau clinique peut être d’allure inflammatoire, mais la VS est normale et l’épanchement, fréquent, de formule mécanique. La radiologie standard est longtemps normale ou peut révéler une déminéralisation épiphysaire, typiquement mouchetée ou pommelée. Le diagnostic est alors apporté par la scintigraphie osseuse (hyperfixation régionale intense mais non spécifique) et surtout l’IRM.
Hémarthrose post-traumatique :
Révélatrice de lésions de topographie et de gravité très variables, elle est diagnostiquée par la ponction. L’absence de traumatisme récent invite, devant une hémarthrose, à rechercher une autre étiologie : synovite villonodulaire, tumeur synoviale, bénigne (hémangiome synovial, synovialome) ou maligne (synovialosarcome), trouble de la coagulation (hémophilie, traitement anticoagulant), chondrocalcinose, gonarthrose évoluée.
Gonalgie non post-traumatique :
Arthropathie d’allure mécanique :
Gonarthrose :
Elle est de loin la principale cause. Comme pour toute localisation arthrosique, il faut rappeler l’absence de parallélisme radioclinique, avec la possibilité de poussées congestives inaugurales très invalidantes (liquide synovial mécanique), contrastant avec des clichés standard strictement normaux. Il faut ici souligner l’intérêt de l’incidence « schuss » et surtout de l’arthroscanner et de l’IRM, qui peuvent mettre en évidence des lésions cartilagineuses très localisées. La chondroscopie est encore plus précise, mais peu utilisée en pratique courante car trop invasive.
* Traitement de la gonarthrose :
Traitement médical :
La prise en charge médicale de la gonarthrose est différente selon le profil évolutif de la maladie, mais vise dans tous les cas à éviter ou retarder la chirurgie, dont les modalités et les résultats sont moins évidents que pour la hanche. Là encore, l’absence de parallélisme radio-clinique est flagrante, les indications thérapeutiques dépendant de la symptomatologie clinique et non de l’iconographie :
– Les recommandations hygiéno-diététiques sont identiques à celles préconisées pour la coxarthrose, en insistant tout particulièrement sur l’importance de la perte de poids (un kg de poids corporel est multiplié par trois sur chaque genou !).
Les montées et descentes d’escaliers doivent être réduites, de même que le port de charges lourdes et les marches en terrain irrégulier.
– Les traitements médicamenteux sont toujours préconisés : antalgiques, AINS et AASAL. D’une manière générale, les AINS ne doivent pas être prescrits en continu, mais en cures courtes de quelques jours (en association à une protection gastrique au delà de 65 ans et/ou en cas d’antécédents ulcéreux).
– Les infiltrations intra-articulaires de dérivés cortisonés trouvent une place de choix dans les poussées congestives d’arthrose, après évacuation de l’épanchement synovial.
– Les injections intra-articulaires d’acide hyaluronique (en général, trois injections à une semaine d’intervalle) sont proposées en cas de gonarthrose avec peu ou pas d’épanchement, insuffisamment calmée par les autres thérapeutiques, avec des douleurs quotidiennes invalidantes, chez des patients actifs. Il sera d’autant plus indiqué (et efficace) que l’atteinte radiologique est modérée.
L’amélioration symptomatique est souvent différée de quelques semaines et se prolonge plusieurs mois (18 mois en moyenne).
– La rééducation a pour but d’entretenir les amplitudes articulaires et la trophicité musculaire.
Entreprise en l’absence d’épanchement, elle doit être douce, progressive et toujours infra-douloureuse.
Elle doit être complétée, si possible, d’une auto-rééducation à domicile. L’utilisation d’orthèses plantaires adaptées peut être préconisée (lutte contre un morphotype varisant ou valgisant).
– La crénothérapie a ses adeptes…
Traitement chirurgical :
Il comporte deux types d’approche : la chirurgie de réaxation et la chirurgie prothétique :
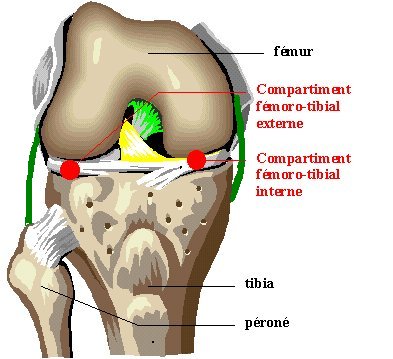
La chirurgie de réaxation s’adresse aux gonarthroses fémoro-tibiales internes ou externes compliquant un trouble statique du genou (respectivement genu varum et genu valgum), bien précisé par bilan pangonométrique. En cas d’arthrose fémoro-tibiale interne sur genu
varum, il peut être proposé une ostéotomie de valgisation tibiale. L’ostéotomie fémorale de varisation est rarement indiquée (arthrose fémorotibiale externe sur genu valgum).
– La chirurgie prothétique propose des prothèses uni ou bi-compartimentaires (qui sont des prothèses totales du genou), non contraintes ou semi-contraintes selon l’état de l’appareil capsulo-ligamentaire.
Ostéonécrose aseptique condylienne :
Le plus souvent interne, elle se traduit par une douleur latéralisée, de survenue parfois brutale et invalidante. Elle complique plus volontiers une gonarthrose fémorotibiale interne, ou, au moins, une hyperpression du compartiment interne sur genuvarum. La radiologie standard peut être normale ou, tardivement, révéler un aplatissement et une condensation du condyle, voire un séquestre. Précocement, la scintigraphie osseuse (hyperfixation très intense et localisée) et l’IRM sont des examens de choix.
Ostéochondrite disséquante :
Elle concerne surtout le jeune garçon et touche préférentiellement le condyle fémoral interne, se traduisant par des gonalgies récidivantes parfois complétées de blocages. Les constatations radiographiques et en IRM sont identiques à celles de l’ostéonécrose.
Pathologies fémoropatellaires :
La luxation récidivante de la rotule concerne électivement la jeune fille avec gonalgies brutales et sensations de « déboîtement » à la marche, à l’origine de chutes. Les clichés en incidences axiales révèlent un aspect de dysplasie fémororotulienne avec subluxation externe de la rotule.
La chondromalacie rotulienne correspond à une lésion focalisée du cartilage d’une facette rotulienne, parfois d’origine traumatique ou compliquant une dysplasie fémoropatellaire. Elle est à l’origine de gonalgies mécaniques du sujet jeune et son diagnostic repose sur l’IRM et surtout l’arthroscopie (ulcérations cartilagineuses localisées).
L’arthrose fémoropatellaire, longtemps bien tolérée, peut compliquer l’évolution des pathologies précédentes.
Méniscose :
Elle correspond à une pathologie méniscale dégénérative, concernant habituellement le ménisque interne et volontiers associée à l’arthrose fémorotibiale interne. Le diagnostic se fait par arthrographie, IRM, voire arthroscopie.
Causes plus rares de gonopathies mécaniques :
La chondromatose primitive se manifeste par des épisodes de blocage compliqués d’épanchement.
Le diagnostic, en l’absence de calcifications des corps étrangers (ostéochondromes), repose sur l’arthrographie (± scanner) et l’arthroscopie, également réalisée à visée thérapeutique (synovectomie).
La synovite villonodulaire se manifeste par des épanchements récidivants de type volontiers hémarthrosique.
La radiologie standard étant normale, le diagnostic repose principalement sur l’arthroscopie, qui permet la confirmation histologique (tumeur synoviale bénigne pigmentée).
Les autres tumeurs synoviales, bénignes ou malignes, sont exceptionnelles. Leur diagnostic est histologique.
La plica synoviale est un repli synovial venant épisodiquement s’interposer entre la rotule et la trochlée, à l’origine de phénomènes de blocage pseudoméniscal. Le diagnostic se fait sur l’arthrographie et surtout l’arthroscopie, qui en assure également le traitement (section).
L’arthropathie tabétique, caractérisée par une destruction articulaire classiquement indolore, est devenue exceptionnelle.
Arthropathie d’allure inflammatoire :
Il s’agit alors d’une arthrite, qui peut être limitée au genou ou s’intégrer dans une pathologie oligo- ou polyarticulaire. En pratique, on rencontre essentiellement trois situations cliniques.
Monoarthrite aiguë d’un genou :
* Arthrite septique à pyogènes :
La monoarthrite est alors suraiguë, s’intégrant dans un contexte septicémique, avec mise en évidence du germe responsable (staphylocoque doré principalement) dans le liquide synovial, volontiers puriforme, mais aussi dans les hémocultures ou au niveau de la porte d’entrée lorsqu’elle est retrouvée. Concernant la monoarthrite gonococcique, il faut souligner la fragilité du germe, nécessitant des précautions de prélèvement et d’isolement très spécifiques.
* Arthrite microcristalline :
La goutte peut débuter par une monoarthrite inaugurale d’un genou. Le diagnostic repose alors sur le contexte (homme de la cinquantaine) et la mise en évidence des cristaux d’acide urique dans le liquide synovial. Pour mémoire, l’uricémie peut être normale au cours ou au décours immédiat d’un accès goutteux aigu et s’élever secondairement.
La localisation au genou de la chondrocalcinose est banale, occasionnant une monoarthrite aiguë « pseudogoutteuse ». Là encore, le diagnostic repose sur la mise en évidence des microcristaux de pyrophosphate de calcium dans le liquide synovial, mais aussi sur la découverte de calcifications : ménisques et cartilages au genou, mais aussi symphyse pubienne et ligament triangulaire du carpe.
* Monoarthrite aiguë d’autre origine :
Les rhumatismes inflammatoires chroniques débutent exceptionnellement par une monoarthrite aiguë inaugurale.
Monoarthrite subaiguë ou chronique :
Une monoarthrite subaiguë ou chronique du genou peut, rarement, inaugurer une maladie rhumatismale chronique (polyarthrite rhumatoïde, spondylarthropathie, rhumatisme psoriasique), un rhumatisme réactionnel, ou une maladie systémique (connectivite, sarcoïdose, maladie périodique, etc.). En revanche, toutes ces pathologies peuvent comporter, au cours de leur évolution, une atteinte des genoux.
En cas de monoarthrite chronique d’un genou sans étiologie évidente, la biopsie synoviale est impérative afin d’éliminer formellement la possibilité d’une tuberculose (mise en culture, étude histologique).
Contexte d’oligo- ou de polyarthrite :
Tous les diagnostics sont alors possibles.
* Étiologies infectieuses :
Les oligoarthrites à germes banals sont exceptionnelles et il faut plutôt évoquer d’autres agents bactériens : brucellose, maladie de Lyme, voire syphilis. Les oligoarthrites virales sont fréquentes : rubéole, parvovirus B19, hépatite virale B, virus de l’immunodéficience humaine, HTLV-1 (virus T-lymphotropique humain), etc.
Les arthrites réactionnelles, dont il faut rapprocher le rhumatisme articulaire aigu et les rhumatismes post-streptococciques, débutent habituellement par une oligoarthrite asymétrique des membres inférieurs.
* Étiologies microcristallines :
La goutte peut parfois s’exprimer sous une forme oligoarticulaire, très rarement inaugurale.
* Étiologies inflammatoires :
Toutes les pathologies rhumatismales chroniques et les maladies systémiques à tropisme articulaire (maladie lupique, sclérodermie, vascularites, maladie de Behçet, syndrome de Gougerot-Sjögren, sarcoïdose, maladie périodique, etc.).
Vous devez être connecté pour poster un commentaire.